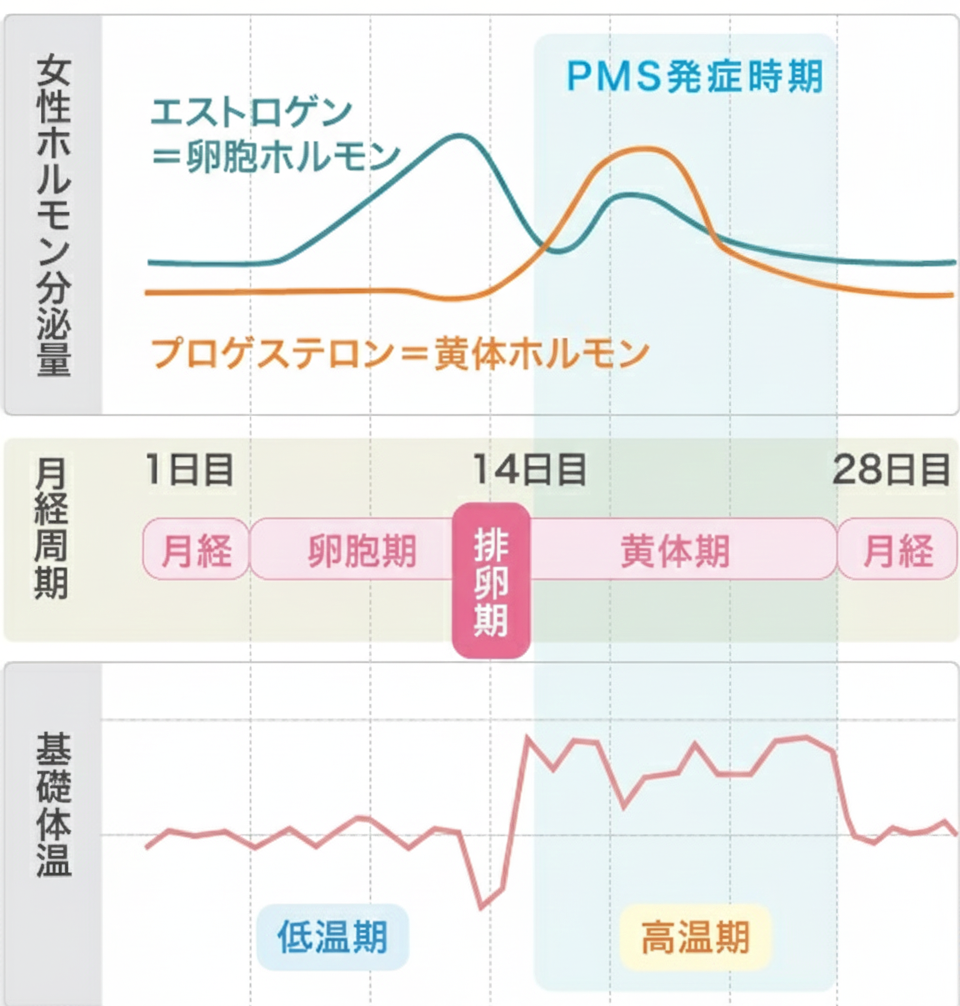
PMS(月経前症候群)は、月経の前(黄体期)に心身の症状が強まり、月経が始まると軽くなる——この「周期性」が本質です。
一方で、精神科外来で問題になりやすいのは PMSそのものよりも、うつ病・双極性障害(躁うつ病)・不安症・パニック障害などが“月経前だけ悪化する”ケース(=月経前増悪:Premenstrual Exacerbation, PME)や、そもそも 甲状腺機能異常など身体疾患が紛れているケースです。ここを見誤ると、治療戦略が大きくズレます。
PMS と PMDD(PMDD:月経前不快気分障害)の違い
PMSは身体症状(腹部膨満、乳房痛、むくみ、頭痛、眠気など)と精神症状(イライラ、気分の落ち込み、不安など)が混在します。
その中でも、精神症状が中心で重く、生活や仕事に明確な支障が出る場合を PMDD と呼び、診断基準(DSM)では「月経前に症状が出て、月経開始後数日で改善し、月経後は最小化する」時間経過が重視されます。さらに診断は 少なくとも2周期の前向き記録(毎日の症状記録)で確認するのが原則です。

臨床の要点
- 「つらい」だけでなく “いつからいつまで悪化するか”が診断の芯
- 前向き記録が診断の精度を一段上げる(思い込み・記憶バイアスが減る)
なぜ精神症状が出るのか
PMS/PMDDは「ホルモン値が異常」だから起きる、というより 正常なホルモン変動に対する脳の感受性の問題として理解されます。卵巣ホルモン変動がセロトニン系やGABA系(神経ステロイドを介した調整)に影響し、気分・不安・衝動性が揺れやすくなる、という整理が臨床的に有用です。
鑑別の核心:PMS/PMDD なのか、別の疾患が“月経前に悪化しているだけ”なのか
1) うつ病(大うつ病性障害)との鑑別
見分けるポイントは「寛解する週があるか」です。
- PMS/PMDD:月経開始後〜月経後1週でかなり軽くなる/ほぼ消える週がある
- うつ病:症状が連続的で、周期に関係なく持続しやすい(寛解週が乏しい)
ただし落とし穴があります。
もともとのうつ病が“月経前にだけ”強烈に悪化する(PME)ことがあり、本人の体感としては「PMSに見える」。この場合、PMS治療だけではベースのうつが残り続けます。ガイドラインでも、他の精神疾患の除外・併存評価の重要性が強調されています。
2) 双極性障害との鑑別:最重要(治療事故を防ぐ)
精神科としてはここが最も慎重になるべきです。
- 双極性障害:軽躁/躁の既往(睡眠欲求低下、活動性亢進、多弁、浪費、易刺激性、誇大性など)がある
- PMS/PMDD:月経前に抑うつ・不安・易怒性が出ても、軽躁エピソードの病歴が必須ではない
問題は、双極性障害が未診断のまま「PMSっぽい抑うつ」と扱われ、抗うつ薬単独が続くケースです。月経前の気分悪化が目立つ人ほど、背景に双極性障害(うつ病エピソード)が隠れていることがあります。
対策は単純で、初診で必ず 軽躁の既往・家族歴・抗うつ薬での賦活歴を取りにいくことです(ここを飛ばすと危ない)。
3) 適応障害との鑑別:ストレス要因と“周期性”のどちらが主役か
- 適応障害:明確な心理社会的ストレス因子が先行し、症状がそれに連動する
- PMS/PMDD:ストレスは増悪因子になり得るが、基本は 月経周期で繰り返す
現実には「職場ストレス × 月経前で爆発」が多く、併存も珍しくありません。
この場合、治療は二層構造になります:
(A)周期由来の症状 と (B)ストレス環境の問題 を分けて介入する、が実務的です。
4) パニック障害・不安症との鑑別:発作が“月経前にだけ”なのか?
パニック発作は動悸・息苦しさ・めまい・死の恐怖などが急激に出ます。
ここでもポイントは 月経後に完全に落ち着く週があるか。
- PMS/PMDD中心:月経前に発作頻度や予期不安が増えるが、月経後はかなり落ちる
- パニック障害中心:周期に関係なく発作が起こり、予期不安や回避が持続
加えて、パニック様症状は甲状腺機能亢進など身体疾患でも起こり得るので、次項のチェックが重要です。
5) 甲状腺機能異常との鑑別:精神症状の“原因”になりうる身体疾患
甲状腺機能低下は抑うつ、倦怠感、集中困難、過眠、体重増加などで「うつ病っぽく」見えます。
甲状腺機能亢進は不安、焦燥、動悸、睡眠障害で「パニックっぽく」見えます。
PMS/PMDDを疑うときでも、症状が強い・非典型・治療反応が悪い場合は、TSH・free T4(必要に応じてfree T3)を一度確認する価値があります。少なくとも「月経前だけ」の説明がつかない持続症状があるなら、鑑別から外すのは危険です。
診断の進め方
1) まずは「症状のカレンダー化」
- 月経開始日(Day1)を毎月記録
- 気分(落ち込み/イライラ/不安)、睡眠、集中、食欲、身体症状を簡単に点数化
- 少なくとも 2周期 つけると診断精度が上がります(PMDDは原則これが推奨)。
2) “月経後の良い週”があるかを確認
月経後に速やかに回復するかどうかが重要で、PMS/PMDDの診断は、ここでほぼ決まります。
3) 併存の評価(精神科的に必須)
- うつ病・不安症・双極性障害のスクリーニング
- 自傷・希死念慮の確認(PMDDは衝動性が上がる人がいる)
治療(精神科×産婦人科の現実解)
PMS/PMDDは「一発の特効薬」より、組み合わせが勝るのが基本です。ACOG(米国産科婦人科学会)でも多面的アプローチが推奨されています。
1) SSRI(抗うつ薬):PMS/PMDDでは“速く効く”ことがある
SSRIはPMS/PMDDの中核治療の一つで、連日投与だけでなく 黄体期のみの間欠投与が選択肢になります(副作用と利便性のバランスを取りやすい)。
※ただし、双極性障害が疑わしい場合は抗うつ薬単独は慎重に使用するべき。また、うつ病の場合は回復しても抗うつ薬を一定期間継続(維持療法)します。
2) 低用量ピル(特に連続投与・ドロスピレノン含有など):産婦人科連携が強い
OC(低用量ピル)は全体症状の管理として推奨され、連続投与で安定しやすい、という整理がされています。
3) 漢方薬:多彩な症状に効きやすい
SSRIなどと比べると臨床効果の検証は十分とは言えないのですが、体質にうまく合わせて使用すれば、気分だけではなく、体調面での多彩な症状(自律神経症状)も改善します。
漢方薬については次回のブログ「PMSの漢方薬の使い分け」で詳しく扱います。
4) 心理療法・生活介入:軽視されがちだが効く領域
- 睡眠の固定、運動、アルコール/カフェイン調整
- “月経前は脳が過敏になる”前提で、予定や負荷の置き方をデザインし直す
- 認知行動療法系の介入は「対人衝突」「自己嫌悪」の二次被害を減らすのに強い
受診の目安(精神科)
次に当てはまるなら、自己判断で抱え込むより受診した方が早いです。
- 月経前に 仕事・学業・家庭が回らないレベルで崩れる
- 怒りの爆発、衝動買い、希死念慮など “自分らしくない行動”が出る
- 「PMSのはず」と言われたが、月経後も症状が残る
- 抗うつ薬が効かない/むしろ落ち着きがなくなる(双極性の示唆)
よくある質問
Q1. PMSとうつ病、どう見分けますか?
A. 月経後に“かなり楽な週”があるならPMS/PMDD寄り。ずっと続くならうつ病や併存を疑います。
Q2. 検査は必要ですか?
A. 症状が強い・非典型・持続する場合は、甲状腺(TSH/free T4)など身体要因を一度外します。
Q3. 薬は毎日飲む必要がありますか?
A. SSRIは毎日投与に加えて、黄体期のみの間欠投与という方法もあります(症状パターンで決めます)。しかし、あくまでもうつ病やその他の精神疾患ではないことが確定的であることが大事です。自己判断で薬は止めず、飲み方は必ず医師と相談して決めてください。
免責(医療記事として必要)
本記事は一般的な情報提供であり、診断や治療の代替ではありません。希死念慮が強い、衝動性が高いなど緊急性がある場合は、速やかに医療機関へ相談してください。












コメント